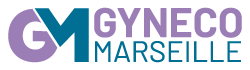La fécondation in vitro (FIV) : les indications
La FIV est indiquée pour les cas de :
- Pathologies féminines : obstructions des trompes, endométriose, altération de la réserve ovarienne,…
- Pathologies masculines : sperme de qualité ou quantité insuffisante,…
- Après échecs répétés d’inséminations intra-utérine
- Pour éviter la transmission de maladie sexuellement transmissible : patient porteur du VIH, hépatite B et C,…
Le parcours d’une FIV présente plusieurs étapes : la stimulation folliculaire, la ponction, le recueil de sperme et le transfert et congélation d’embryons.
Comment se déroule une FIV ?
La stimulation folliculaire
Il s’agit de stimuler les ovaires pour faire pousser un nombre optimal de follicules contenant chacun un ovocyte en utilisant des injections sous cutanée de gonatrophines (FSH ou HMG). Il faut impérativement en respecter les horaires et la posologie. La période de surveillance dure environ une semaine. Les rendez-vous sont pris en s’accommodant au mieux avec votre vie privée (employeur…).

Ces injections peuvent être réalisées par la patiente elle-même ou un tiers, en effet la plupart des produits se présente sous forme de stylo d’auto-injection comme c’est le cas pour l’insuline chez les patients diabétiques.
On entend régulièrement parler de différents protocoles de stimulation, protocole antagoniste, protocole long, protocole court… Après étude de votre dossier, le médecin choisira le protocole le plus adapté.
Le traitement prescrit à chacune peut être différent, parce que chaque patiente est différente.
Pour surveiller la croissance des follicules il faudra contrôler régulièrement par échographie le diamètre des follicules et la mesure de l’épaisseur de l’endomètre et par prise de sang la production d’œstradiol, et le blocage de l’ovulation. Il faut également se rendre disponible pour effectuer les échographies et les prises de sang de contrôle. La loi autorise de se rendre aux consultations dans le cadre de du travail.
Une fois les follicules arrivés à maturité un déclenchement de l’ovulation sera réalisé par l’injection d’HCG ou d’un agoniste de la GnRH. Cette injection devra être faite à un horaire précis le soir du dernier jour de stimulation.
La ponction folliculaire et le recueil de sperme
Elle est réalisée environ 36h après le déclenchement de l’ovulation.
Les jours et horaires sont toujours communiqués par le médecin du centre de AMP.L’hospitalisation se fait à la clinique Bouchard, au centre AMP. Elle est de courte durée (une matinée) et nécessite la présence du couple.
Il faut se présenter au rez-de-chaussée du bâtiment maternité de la Clinique Bouchard. Les secrétaires ont tout prévu à partir du dossier de pré-admission. Elles respectent l’ordre des horaires stipulées par le médecin et veillent au respect de l’identitovigilance (étiquettes et bracelets nominatifs). Le couple est reçu conjointement.
Au bloc opératoire…
La ponction est réalisée sous anesthésie générale (après un rendez-vous avec un anesthésiste dans les jours qui précédents)
Le médecin ponctionne chaque ovaire pour aspirer le liquide folliculaire à l’aide d’une aiguille sous contrôle échographique par voie endovaginale. Ce geste dure environ 10 minutes.
Après l’intervention, petit passage en salle de réveil puis en chambre pour prendre le petit déjeuner (en effet il faut être à jeun depuis minuit !).Pendant ce temps le conjoint…
…Procède au recueil de sperme au laboratoire d’AMP au 4e étage.
L’attente se fait en salle d’attente ou en chambre, au choix.Une fois la ponction réalisée, le médecin remettra en main propre la mallette isotherme contenant les ovocytes prélevées étiquetée à son nom après contrôle d’identité (carte d’identité, passeport… sont indispensables). Il faut amener directement cette mallette au laboratoire où le nombre d’ovocytes recueillis sera donné après la ponction.
Les jours suivants…
Il est conseillé de se reposer l’après-midi.
Un traitement par progestérone sera à débuter le soir de la ponction pour préparer l’endomètre (l’enveloppe qui accueille l’embryon dans l’utérus) à l’implantation d’un embryon.
Le lendemain il est possible de mener une vie normale et d’aller travailler.
Le surlendemain de la ponction : il faut contacter le laboratoire pour connaitre le nombre d’embryons obtenus et la date ou aura lieu le transfert d’embryon.Le transfert d'embryon
Il a lieu 3 à 6 jours après la ponction folliculaire. Le laboratoire appelle le jour même pour fixer l’heure. La présence du conjoint est obligatoire.
C’est un geste très simple et indolore, réalisé sans anesthésie en introduisant un cathéter (petit tuyau souple de 2mm de diamètre) qui permet d’injecter directement le ou les embryons dans l’utérus.
Le médecin prescrit une prise de sang à réaliser 15 jours après pour savoir si une grossesse est en cours ou pas.
S’en suit une pause de 5/10 minutes en salle d’attente. Il est conseillé de rester au repos le jour même et de reprendre une vie normale dès le lendemain.En effet, il vaut mieux avoir une occupation, plutôt que de tourner en rond. Il ne faut pas perdre de vue qu’une femme qui débute une grossesse naturellement ne sait pas qu’elle est enceinte, et qu’elle vit tout à fait normalement.
La congélation embryonnaire
Si la qualité des embryons le permet, une congélation des embryons restant après transfert d’embryon « frais» pourra être faite.
Le jour du transfert, la patiente décide avec son médecin et le biologiste de congeler des embryons, en fonction de leur nombre et de leurs chances de survie à la décongélation.
Cela permet de transférer ultérieurement d’autres embryons, sans avoir à recommencer un traitement lourd avec anesthésie.
Quels sont les risques liés à ces traitements ?
Le traitement hormonal peut entrainer certains signes de fatigue, de la nervosité́ et quelques bouffées de chaleur qui cessent avec le début de la stimulation. Pendant la période de stimulation, si la réponse ovarienne est importante, des douleurs au bas-ventre, des troubles digestifs, ainsi qu’une fatigue peuvent apparaître.
Pour la ponction d’ovocytes, une anesthésie générale de courte durée (5 à 10 minutes) est nécessaire. Une consultation de pré́-anesthésie est donc obligatoire avant chaque tentative afin d’éliminer et de minimiser tous les risques liés à l’anesthésie. Les risques tels qu’hémorragie ou infection existent, mais sont exceptionnels.
Le risque le plus fréquent en FIV est l’hyperstimulation ovarienne. Le but d’une stimulation est d’obtenir un nombre de follicules bien supérieur à celui observé lors de conditions naturelles et il arrive que certaines patientes réagissent de façons plus importantes que prévu.
Celle-ci peut être minime, avec de simples douleurs abdominales, mais elle peut être plus importante, avec des symptômes de ballonnements, de gêne respiratoire et de nausées.
Si vous présentez ces symptômes, n’hésitez pas à contacter l’IMR. Dans de rares cas, une hospitalisation peut s’avérer nécessaire, avec un repos strict et un traitement médical.